Mieloma múltiple Índice Epidemiología Cuadro clínico Diagnóstico Estudios de Asociación del Genoma...
Términos médicosEnfermedades inmunológicasNeoplasias hematológicas
cáncermédula óseacélulas plasmáticasinmunoglobulinasantígenosgammapatías monoclonalesneoplasialinfoma no HodgkinAmerican Cancer Societycélulas plasmáticasanticuerpos/inmunoglobulinas monoclonalesmédula óseaplasmocitomadiagnósticosangremédula óseacitometría de flujocitogenéticabiología molecularradiografíaresonancia magnética nuclearAmerican Cancer SocietyPlasmocitomamédula óseacélulas plasmáticasmédula óseacélulas plasmáticasinmunoglobulinasanticuerpos monoclonalesEstudios de Asociación del Genoma Completosecuenciación masivamétodos estadísticosPolimorfismos de Nucleótido ÚnicogenotipofenotiposensibilidadespecificidaddécadaHolandaReino UnidoAlemaniaSueciaNoruegaIslandiaEstados Unidosincidenciaetniaspronósticosupervivenciarecaídassecuenciación masivagenómicafenotipofenotipogenotipoheterogeneidadplasmocitomasetnia negralatinoamericanacaucásicagenomaspolimorfismospolimorfismossignificatividadsignificaciónpolimorfismossignificativospolimorfismosheterogeneidaddesequilibrio de ligamientopolimorfismosmicroarraysPCRpolimorfismosgenomagenespolimorfismosGWASpolimorfismosetniasupervivenciapolimorfismoscromatinaautofagialinfocitos Bcromatinap53polimorfismomicroARNepigenéticaspolimorfismosetnia negrapolimorfismosbiomarcadoresgenotipofenotipogenespolimorfismosdianas terapéuticasGWASdiagnósticotratamientoradioterapiaplasmocitomaplasmocitoma
| Mieloma múltiple | ||
|---|---|---|
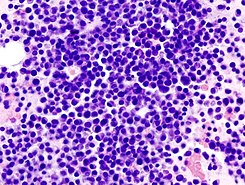 Mieloma múltiple: aspirado de médula ósea; tinción con hematoxilina-eosina. | ||
| Clasificación y recursos externos | ||
| Especialidad | Hematología | |
| CIE-10 | C90.0 | |
| CIE-9 | 203.0 | |
| CIE-O | M9732/3 (gen) | |
| CIAP-2 | B74 | |
| OMIM | 254500 | |
| DiseasesDB | 8628 | |
| MedlinePlus | 000583 | |
| eMedicine | med/1521 | |
| MeSH | D009101 | |
| Sinónimos | ||
| ||
El mieloma múltiple (MM) es un tipo de cáncer de la médula ósea, en el que existe una proliferación anormal de células plasmáticas. Dichas células de la sangre producen los anticuerpos (inmunoglobulinas) que defienden al organismo de infecciones y otras sustancias extrañas (antígenos). Se engloba dentro de los cuadros denominados gammapatías monoclonales. En el mieloma, se produce ―de manera continua y en cantidad mayor a la habitual― un anticuerpo o componente monoclonal (proteína M) que se puede detectar en el suero o en la orina del paciente.
Índice
1 Epidemiología
2 Cuadro clínico
3 Diagnóstico
4 Estudios de Asociación del Genoma Completo (GWAS)
5 Tratamiento
6 Pronóstico
7 Referencias
8 Bibliografía
9 Enlaces externos
Epidemiología
El mieloma múltiple es la segunda neoplasia maligna sanguínea más común (en torno al 10 % de los cánceres hematológicos), únicamente superada por el linfoma no Hodgkin, la cual supone a nivel mundial el 1 % de los casos de cáncer. Presenta una marcada incidencia en personas mayores de 50 años, que aumenta con la edad y es dos veces mayor en poblaciones afroamericanas y de otras etnias. En total, supone un 2 % de las muertes debidas al cáncer.[1]
La American Cancer Society (Asociación Estadounidense contra el Cáncer) estima que durante el 2016 se diagnosticaron cerca de 30 000 nuevos casos de mieloma múltiple (aproximadamente 18 000 casos en hombres y 12 000 en mujeres) y murieron aproximadamente 13 000 personas a causa de la enfermedad (con una proporcionalidad aproximada 1:1 entre ambos sexos).[2] En España la incidencia anual aproximada es de 40 nuevos casos por millón de habitantes, con una edad media de 65 años, con una menor incidencia por debajo de los 50 años (15 % de los casos).[3]
Cuadro clínico
Los sintomatología del mieloma múltiple se deriva de la proliferación descontrolada de un clon de células plasmáticas (productoras de anticuerpos/inmunoglobulinas monoclonales) en la médula ósea. Esta da lugar, en última instancia, a un tumor denominado plasmocitoma,[4] el cual en ocasiones puede localizarse en tejidos extramedulares, aunque muy raramente.
Entre las manifestaciones clínicas[5][6] se pueden encontrar:
Sistema hematopoyético: las células que dan lugar al tumor desplazan a las células normales del sistema hematopoyético, lo cual deriva en un cuadro de anemia (con su sintomatología acompañante: disnea, cansancio, palidez, taquicardia, palpitaciones, sofocos, etc.) y leucopenia (que deriva en la aparición de infecciones recurrentes por el descenso de células inmunes). A nivel sanguíneo, también se puede producir un aumento de la viscosidad debida a la producción elevada, por parte de las células plasmáticas, de anticuerpos monoclonales.- Tejido óseo: se producen intensos dolores óseos, fracturas espontáneas (sobre todo en la columna vertebral), debido principalmente a la influencia de los plasmocitomas sobre la resorción ósea, en la cual se favorece la activación de los osteoclastos (osteolisis o degradación ósea) y se inhibe la actividad de los osteoblastos (generación de tejido óseo) mediada por una serie de citocinas. Se produce una osteolisis sin regeneración ósea que puede afectar a huesos donde no se haya formado el plasmocitoma pero a donde sí llegan las citocinas. Por lo tanto, al hacer una gammagrafía ósea no veremos focos calientes, a diferencia de metástasis óseas o fracturas, donde se verá una hipercaptación del isótopo radiactivo.
Riñón: como consecuencia de la presencia de elevadas concentraciones de la proteína de Bence Jones (cadenas ligeras libres de anticuerpos monoclonasles) en la sangre puede producirse un daño en los riñones que desencadene en una insuficiencia renal, la cual se ve agravada por la hipercalcemia debida a la osteolisis.- Otros tejidos: A causa de la gran producción y secreción por parte de las células plasmáticas del componente monoclonal (cadenas ligeras de inmunoglobulinas), en otros tejidos diferentes al óseo (como pueden ser: hígado, bazo, corazón, etc.) puede producirse la acumulación de los mismos, que deriva en la formación de una proteína anómala (proteína amiloide). Esta acumulación y formación de proteínas anómalas (amiloidosis) conlleva un aumento de tamaño por parte de los órganos afectados (esplenomegalia, hepatomegalia, etc.) y una disfunción de los mismos acompañada de sintomatología muy variada dependiente de los órganos afectados.
- Otras manifestaciones clínicas pueden estar en relación con el aumento de calcio en sangre, compresiones neurológicas, etc. Además, se ha visto relacionado con crioglobulinemias de tipo I, las cuales generan a nivel cutáneo afectación de la cara, mucosas, gangrenas, vasculitis livedoides, Fenómeno de Raynaud, acrocianosis de los pabellones auriculares, todo explicado por la hiperviscosidad que genera el aumento monoclonal de immunoglobulinas en la sangre periférica. Cuando se da el tratamiento del mieloma, los pacientes pueden desarrollar anticuerpos contra el factor VIII, lo que provoca una hemofilia adquirida.
Diagnóstico
El diagnóstico debe realizarse mediante análisis general de sangre y orina, y punción o biopsia de la médula ósea. Asimismo, debe realizarse un estudio radiológico de los huesos. En la actualidad son imprescindibles los análisis de citometría de flujo, citogenética y biología molecular para el diagnóstico, y determinar correctamente los factores pronósticos individuales de cada paciente con mieloma múltiple. La radiografía de cráneo, presenta lesiones ostelíticas, llamadas "en sacabocado", patognomónica de este tipo de padecimiento. La resonancia magnética nuclear es de gran utilidad para identificar las lesiones en los cuerpos vertebrales.
Según la American Cancer Society,[7] los criterios para el diagnóstico del mieloma múltiple son los siguientes:
Presentando sintomatología
1. Plasmocitoma confirmado por biopsia o al menos 10 % de la celularidad total de la médula ósea conformada por un clon células plasmáticas, junto a una de las siguientes condiciones:
Hipercalcemia (derivado de la degradación ósea).- Insuficiencia renal (debidas a la presencia en sangre de una elevada concentración de la proteína de Bence Jones y a la hipercalcemia).
- Recuentos bajos de células sanguíneas: eritropenia, leucopenia (por la invasión de la médula ósea por parte de las células plasmáticas)
- Exploración mediante estudios de imagen como las radiografías o la resonancia magnética nuclear que reflejen zonas anormales a nivel óseo (osteolisis e invasión de la médula ósea).
- Un tipo de cadenas ligeras de anticuerpos monoclonales 100 veces más común que los demás.
2. 60 % de la celularidad total de la médula ósea son células plasmáticas.
3. Amiloidosis de cadenas ligeras de inmunoglobulinas (acumulación a nivel de diferentes tejidos de las cadenas ligeras de los anticuerpos monoclonales producidos en niveles elevados).
Sin sintomatología aparente
- 10-60 % de la celularidad total de la médula ósea son células plasmáticas.
- Un tipo de cadenas ligeras de anticuerpos monoclonales elevados en sangre.
- Aparición en orina de cadenas ligeras de inmunoglobulinas.
Estudios de Asociación del Genoma Completo (GWAS)
Los Estudios de Asociación del Genoma Completo (en inglés, GWASs: Genome-wide association study) son estudios cuya base se asienta en la secuenciación masiva y en los métodos estadísticos de análisis de grandes bases de datos, y cuyo fin principal en el área clínica de la investigación es la búsqueda y contrastación de Polimorfismos de Nucleótido Único (en inglés, SNP: Single Nucleotide Polymorphism) que expliquen la susceptibilidad a padecer ciertas enfermedades (entre ellas el mieloma múltiple) estableciendo una relación significativa entre el genotipo y fenotipo. Para ello, las poblaciones a estudio deben ser de un tamaño muestral grande (preferiblemente, comprendido por miles de personas) y tener como base una sensibilidad y especificidad elevada del sistema.
En la última década, se han realizado diferentes estudios a nivel mundial (Holanda, Reino Unido, Alemania, Suecia/Noruega, Islandia, Estados Unidos, etc.) con el fin de encontrar polimorfismos de susceptibilidad al mieloma múltiple que pudiesen explicar la incidencia (diferente entre etnias, edades y sexos), subtipo de mieloma múltiple, pronóstico, supervivencia de los individuos que lo padecen y recaídas, entre otros. En estos estudios, se obtuvieron mediante secuenciación masiva la secuencia genómica de miles de individuos sanos (o controles) y pacientes con mielona múltiple (o casos). En el caso de los pacientes con mieloma múltiple, se conocía el fenotipo concreto del mismo (con el fin de establecer una relación más fiable y restrictiva entre fenotipo y genotipo, dentro de la heterogeneidad de la enfermedad en estudio): subtipo o estadio, signos clínicos concretos (como pueden ser: lesiones óseas, el número de plasmocitomas o su localización extramedular, etc.), pronóstico, supervivencia, entre otros; además de la procedencia de la población (etnia negra, latinoamericana, caucásica, etc.), sexo y edad de los pacientes.
Con los genomas secuenciados (y, por tanto, conocidos todos los polimorfismos de cada individuo), apoyándose en bases de datos de genomas de referencia y en estudios estadísticos, se obtuvieron una serie de polimorfismos de alta significatividad". Tras realizar un filtro, poniendo como límite un valor de significación por debajo del cual los polimorfismos menos significativos son descartados, se obtuvieron una lista reducida de polimorfismos estrechamente relacionados con el desarrollo del mieloma múltiple en su compleja heterogeneidad. Estos últimos, se diferenciaron mediante estudios de desequilibrio de ligamiento de polimorfismos descritos previamente en regiones próximas. Los resultados se comprobaron mediante microarrays y PCR aleloespecíficas de las regiones en estudio.
La mayoría de polimorfismos descritos hasta la fecha se han encontrado en regiones no codificantes del genoma, las cuales actúan como reguladores de la transcripción de genes. En función de su contexto genómico, se intentaron relacionar las funciones de los genes donde se localizaban los polimorfismos con el fin de entender mejor sus efectos sobre el desarrollo de la patología.
Entre los primeros GWAS sobre el mieloma múltiple, se pueden poner de ejemplo el hallazgo de:
Polimorfismos asociados a la transición desde una Gammapatía Monoclonal de Significado Incierto (GMSI o en inglés, MGUS: Monoclonal Gammopathy of Undetermined Significance) hacia el fenotipo de mieloma múltiple en diferentes Estudios de asociación del genoma completo. Se cree que la GMSI sería un estado benigno previo al desarrollo del mieloma múltiple → rs1052501G[8] (localizado en el gen ULK4), rs2285803A[9] (en el gen PSORS1C2), rs4273077G[9] (en el gen TNFRSF13B) y rs877529A[9] (en el gen CBX7), entre otros descritos posteriormente.
Polimorfismos asociados a alteraciones somáticas concretas → rs603965A[10] (localizado en el gen CCND1) asociado a la translocación entre los cromosomas 11 y 14, t(11;14)(q13;q32).
Polimorfismos asociados con fenotipos concretos de mieloma múltiple → rs4407910[11] (localizado en el gen OPG), asociado a lesiones osteolíticas, o rs56219066T[12] (en el gen ELL2), asociados a mielomas múltiples con bajos niveles séricos de inmunoglubulina A e inmunoglobulina G.
Polimorfismos asociados al pronóstico → rs73773978[13] (gen FOPNL).
En estudios posteriores,[14] se han descrito una serie de polimorfismos asociados a la susceptibilidad o riesgo de padecer mieloma múltiple, aunque no se ha llegado a establecer relaciones significativas con el sexo y edad del paciente diagnosticado, ni con la etnia, supervivencia o el subtipo de mieloma múltiple. Entre ellos encontramos los polimorfismos rs34229995 (localizado en el gen JARID2, regulador del grado de condensación de la cromatina), rs9372120 (en el gen ATG5, relacionado con la autofagia y con la supervivencia de los linfocitos B), rs7781265 (en el gen SMARCD3, regulador del grado de condensación de la cromatina), rs1948915 (en el gen CCAT1, potenciador de la proliferación a través de MYC), rs2811710 (en el gen CDKN2A, relacionado con la alteración del metabolismo celular a través de la represión de MTAP), rs2790457 (en el gen WAC, regulador negativo del ciclo celular), rs7193541 (en el gen RFWD3, regulador negativo del ciclo celular al estabilizar p53) y rs6066835 (en el gen PREX1).
Recientemente, se han identificado polimorfismo en microARN,[15] lo cual supondría un nuevo "mundo" de posibles alteraciones epigenéticas por conocer que aumenten la complejidad presente ya de por sí en el mieloma múltiple.
A pesar de todos estos estudios, aún no se han descrito polimorfismos asociados al mayor riesgo de padecer mieloma múltiple en la población de etnia negra, el sexo o la edad del diagnóstico, entre otros factores.
Se estima que se han descrito, hasta la actualidad, aproximadamente el 20 % de los polimorfismos asociados al riesgo de padecer mieloma múltiple que, en un futuro, podrían ser utilizados como biomarcadores clínicos. Además, la relación entre genotipo y fenotipo, obtenida mediante estos estudio de la funcionalidad de los genes asociados a los polimorfismos, podrían llevar a encontrar futuras dianas terapéuticas.
Todos estos hechos llevan a remarcar la palpable necesidad de futuros GWAS y estudios funcionales para posibilitar un diagnóstico más prematuro y el seguimiento más específico de los pacientes, además de una terapia más dirigida hacia el tratamiento del mieloma múltiple.
Tratamiento
Antes de iniciar cualquier tratamiento debe realizarse un estadiaje de la enfermedad, para comprobar el grado de afectación y la estabilidad del proceso. En los casos que sea necesario tratar, se realizará con quimioterapia, pudiéndose emplear muy diversos esquemas, dependiendo de los distintos factores pronósticados. Hoy en día se ha demostrado que el autotrasplante de médula ósea es un tratamiento eficaz en aquellos casos en los que esté indicada su realización.
Los tratamientos más comunes consisten en:
- Radioterapia:
El mieloma es sensible a la radioterapia, y la reosificación de los defectos del tumor pueden ocurrir dentro de varios meses.
La radioterapia se recomienda para el dolor rebelde del hueso, especialmente si el dolor es localizado. Puede ser dramáticamente eficaz en el alivio de los síntomas.
- Quimioterapia:
Está indicada cuando hay diseminación; la supervivencia a los 5 años permanece por debajo del 30 %.
- Fijación quirúrgica:
- Enclavado IM femoral profiláctico.
El objetivo del tratamiento es aliviar los síntomas, ya que la quimioterapia e incluso el trasplante rara vez llevan a una cura permanente. La remisión completa es poco frecuente.
Las personas con casos leves de la enfermedad, o en quienes el diagnóstico es dudoso, no requieren otro tratamiento que la observación. Algunas personas presentan una forma de la enfermedad de desarrollo lento que toma años antes de causar síntomas y el tratamiento se inicia cuando la enfermedad avanza o causa síntomas.
La quimioterapia y la radioterapia localizada para aliviar los dolores óseos o tratar un tumor de hueso pueden ser de utilidad. Algunas veces, se usa el trasplante de médula ósea en pacientes jóvenes, pero los resultados a largo plazo de este tratamiento se desconocen.
Se deben tratar los síntomas de calcio sérico elevado y evitar la deshidratación para optimizar la función renal.
Pronóstico
El pronóstico del mieloma múltiple depende del estado en que se encuentra la enfermedad, y de la edad del paciente. Es potencialmente curable cuando se presenta como un plasmocitoma óseo solitario o como un plasmocitoma extramedular. Antes de utilizarse la quimioterapia, el promedio de supervivencia era cerca de 7 meses, pero con la introducción de la quimioterapia, el pronóstico mejoró significativamente, dándose un promedio de supervivencia de 3 a 5 años y una supervivencia a 10 años del 3 %, esta posibilidad ha aumentado con el trasplante de médula ósea. Es el cáncer con más tasa de supervivencia por encima de otras enfermedades neoplásicas.
Referencias
↑ Rosenberg, Philip S.; Barker, Kimberly A.; Anderson, William F. (8 de enero de 2015). «Future distribution of multiple myeloma in the United States by sex, age, and race/ethnicity». Blood (en inglés) 125 (2): 410-412. ISSN 0006-4971. PMC 4287646. PMID 25573972. doi:10.1182/blood-2014-10-609461. Consultado el 13 de enero de 2017.
↑ «American Cancer Society | Cancer Facts & Statistics». American Cancer Society | Cancer Facts & Statistics. Consultado el 13 de enero de 2017.
↑ «Mieloma múltiple». Fundación Josep Carreras contra la Leucemia. Consultado el 13 de enero de 2017.
↑ Seoane, Juan; Aguirre-Urizar, José Manuel; Esparza-Gómez, Germán; Suárez-Cunqueiro, Mercedes; Campos-Trapero, Julián; Pomareda, Manuel (1 de agosto de 2003). «The spectrum of plasma cell neoplasia in oral pathology». Medicina Oral: Órgano Oficial de la Sociedad Espanola de Medicina Oral y de la Academia Iberoamericana de Patología y Medicina Bucal 8 (4): 269-280. ISSN 1137-2834. PMID 12937388. Consultado el 24 de febrero de 2017.
↑ «Signos y síntomas de mieloma múltiple». www.cancer.org. Consultado el 17 de febrero de 2017.
↑ Enric, Carreras i Pons,; Montserrat, Rovira Tarrats,; Jaime, Sanz Caballer (1 de enero de 2012). Manual práctico de hematología clínica. Antares. ISBN 9788488825162. OCLC 922105961.
↑ «Cómo se diagnostica el mieloma múltiple a partir de los resultados». www.cancer.org. Consultado el 17 de febrero de 2017.
↑ Broderick, Peter; Chubb, Daniel; Johnson, David C.; Weinhold, Niels; Försti, Asta; Lloyd, Amy; Olver, Bianca; Ma, Yussanne P. et al.. «Common variation at 3p22.1 and 7p15.3 influences multiple myeloma risk». Nature Genetics 44 (1): 58-61. PMC 5108406. PMID 22120009. doi:10.1038/ng.993. Se sugiere usar|número-autores=(ayuda)
↑ abc Chubb, Daniel; Weinhold, Niels; Broderick, Peter; Chen, Bowang; Johnson, David C; Försti, Asta; Vijayakrishnan, Jayaram; Migliorini, Gabriele et al.. «Common variation at 3q26.2, 6p21.33, 17p11.2 and 22q13.1 influences multiple myeloma risk». Nature Genetics 45 (10): 1221-1225. PMC 5053356. PMID 23955597. doi:10.1038/ng.2733. Se sugiere usar|número-autores=(ayuda)
↑ Weinhold, Niels; Johnson, David C; Chubb, Daniel; Chen, Bowang; Försti, Asta; Hosking, Fay J; Broderick, Peter; Ma, Yussanne P et al.. «The CCND1 c.870G>A polymorphism is a risk factor for t(11;14)(q13;q32) multiple myeloma». Nature Genetics 45 (5): 522-525. PMC 5056630. PMID 23502783. doi:10.1038/ng.2583. Se sugiere usar|número-autores=(ayuda)
↑ Johnson, D. C.; Weinhold, N.; Mitchell, J.; Chen, B.; Stephens, O. W.; Försti, A.; Nickel, J.; Kaiser, M. et al. (1 de abril de 2016). «Genetic factors influencing the risk of multiple myeloma bone disease». Leukemia (en inglés) 30 (4): 883-888. ISSN 0887-6924. PMC 4832071. PMID 26669972. doi:10.1038/leu.2015.342. Consultado el 21 de febrero de 2017. Se sugiere usar|número-autores=(ayuda)
↑ Swaminathan, Bhairavi; Thorleifsson, Guðmar; Jöud, Magnus; Ali, Mina; Johnsson, Ellinor; Ajore, Ram; Sulem, Patrick; Halvarsson, Britt-Marie et al. (26 de mayo de 2015). «Variants in ELL2 influencing immunoglobulin levels associate with multiple myeloma». Nature Communications (en inglés) 6. ISSN 2041-1723. PMC 4455110. PMID 26007630. doi:10.1038/ncomms8213. Consultado el 21 de febrero de 2017. Se sugiere usar|número-autores=(ayuda)
↑ Ziv, Elad; Dean, Eric; Hu, Donglei; Martino, Alessandro; Serie, Daniel; Curtin, Karen; Campa, Daniele; Aftab, Blake et al. (22 de julio de 2015). «Genome-wide association study identifies variants at 16p13 associated with survival in multiple myeloma patients». Nature Communications (en inglés) 6. ISSN 2041-1723. PMC 4656791. PMID 26198393. doi:10.1038/ncomms8539. Consultado el 21 de febrero de 2017. Se sugiere usar|número-autores=(ayuda)
↑ Mitchell, Jonathan S.; Li, Ni; Weinhold, Niels; Försti, Asta; Ali, Mina; Duin, Mark van; Thorleifsson, Gudmar; Johnson, David C. et al. (1 de julio de 2016). «Genome-wide association study identifies multiple susceptibility loci for multiple myeloma». Nature Communications (en inglés) 7. ISSN 2041-1723. PMC 4932178. PMID 27363682. doi:10.1038/ncomms12050. Consultado el 21 de febrero de 2017. Se sugiere usar|número-autores=(ayuda)
↑ Macauda, Angelica; Calvetti, Diego; Maccari, Giuseppe; Hemminki, Kari; Försti, Asta; Goldschmidt, Hartmut; Weinhold, Niels; Houlston, Richard et al. (1 de febrero de 2017). «Identification of miRSNPs associated with the risk of multiple myeloma». International Journal of Cancer (en inglés) 140 (3): 526-534. ISSN 1097-0215. doi:10.1002/ijc.30465. Consultado el 21 de febrero de 2017. Se sugiere usar|número-autores=(ayuda)
Bibliografía
Raab, M. S., Podar, K., Breitkreutz, I., Richardson, P. G., Anderson, K. C. (julio de 2009). «Multiple myeloma». Lancet 374 (9686): 324-39. PMID 19541364. doi:10.1016/S0140-6736(09)60221-X.
Enlaces externos
- Comunidad Española de Pacientes con Mieloma Múltiple (CEMMP)
- Mieloma múltiple (aecc.es)
- Fundación Argentina de Mieloma
- Mieloma.com
- Myeloma Euronet
- AEAL
- Linfomaymieloma.com